
Obésité et troubles du langage et des apprentissages : quel lien ?
L’expertise Trouble développemental de la coordination (TDC) publiée par l’INSERM en 2019 i a rappelé que « les enfants présentant un TDC apparaissent dans une situation de plus grande vulnérabilité quant au surpoids ou à l’obésité. ». Ainsi le risque d’obésité serait multiplié par 2 en cas de TDC selon des études américaines, australiennes et taïwanaises (données à confirmer en France). Il augmenterait avec la sévérité du TDC et la présence de troubles de l’équilibre. Cela pourrait s’expliquer en particulier par un niveau plus faible de pratique d’activités physiquesii. En effet, les enfants concernés par le TDC ont davantage tendance à éviter les activités physiques, se sentant souvent peu compétents et pouvant être l’objet de moqueries.iii . Cette association s’accompagne d’une capacité cardiorespiratoire moindre chez les enfants avec TDC et persiste à l’âge adulte. Inversement les enfants en situation d’obésité présenteraient des niveaux plus faibles d’activité physique et des capacités de coordination globales abaisséesiv.
Si l’association entre ces 2 troubles peut ainsi paraître facilement explicable, la différence de pratique physique est-elle le seul mécanisme explicatif en jeu ou d’autres pistes pourraient-elles être envisagées ? Cette question se pose en particulier suite à l’observation, moins intuitive, d’une association entre le TDAH et l’obésité. En effet, une association significative entre le TDAH et l’obésité a été mise en évidence par plusieurs études transversalesv vi vii viii. L’obésité serait ainsi 70% plus fréquente chez les adultes vivant avec un TDAH et 40% chez les enfants vivant avec un TDAH, par rapport à une population de même âge sans TDAH.
Plusieurs facteurs peuvent expliquer cette associationix:
- Tout d’abord, on sait qu’il existe des mécanismes biologiques communs à l’obésité et au TDAH, en lien avec des variants génétiquesx. Cortese et al évoquent ainsi le dysfonctionnement des récepteurs de la dopamine, du facteur neurotrophique dérivé cérébral (BDNF) ou des récepteurs à la mélanocortine-4 (MC4R). Ces dysfonctionnements sont retrouvés dans différentes obésités syndromiques associant obésité et trouble du neurodéveloppement. C’est pourquoi le guide parcours « surpoids et obésité des enfants et adolescents » de la HAS indique que la présence d’une maladie génétique (exemples : syndromes de Prader-Willi, de Bardet-Biedl, X-Fragile et/ou délétion 16, etc.) doit être suspectée devant l’association d’une obésité à des troubles du comportement alimentaire et à un TND (déficience intellectuelle, troubles du spectre autistique, troubles de la communication, des apprentissages, moteurs ou déficit de l’attention/hyperactivité).xi
- De plus, le TDAH peut augmenter le risque d'obésité du fait de comportements alimentaires anormaux, en lien avec une impulsivité alimentairexii et avec des difficultés d’attention et d’organisationxiii.
Contrairement à ce que l’on aurait pu supposer, les enfants vivant avec un TDAH pratiquent en moyenne moins d’activité physique que les autres enfants, en particulier du fait d’une majoration de la consommation d’écrans.xiv
- Enfin l’association entre TDAH et obésité peut être liée à un facteur indirect : les troubles du sommeil. En effet, l’obésité favorise le syndrome d’apnées obstructives du sommeil (SAOS) qui peut, à son tour, être à l’origine de troubles cognitifs, en particulier attentionnelsxv. Réciproquement, le SAOS favorise la prise de poids.
D’autres hypothèses sont soulevées comme l’atteinte inflammatoire de la substance blanche dans les zones responsables de la satiété et des fonctions exécutivesxvi dans le cadre de l’inflammation systémique associée à l’obésité. Ces différentes pistes restent à être éclaircies par des études longitudinales mais indiquent la complexité du lien entre obésité et fonctions cognitives.
Quelles sont les implications de cette association sur la prise en charge ?
Tout d’abord, elle souligne l’importance de surveiller la courbe d’IMC afin de prévenir et /ou de prendre en charge une situation de surpoids/obésité en cas de troubles du langage et des apprentissages, et inversement de dépister les troubles cognitifs en cas d’obésité.
Le suivi doit se faire dans un premier temps avec le médecin traitant qui évaluera : l’évolution de la courbe d’IMC, les facteurs de risque d’obésité, l’environnement familial et la demande de l’enfant et de sa famille. L’allure ascendante de la courbe incitera le médecin à rechercher les facteurs pouvant être impliqués dans cette prise de poids. En fonction, il pourra proposer un suivi en coordination avec d’autres professionnels en s’appuyant sur la SERO Occitanie.
La SERO (Structure d’Expertise Régionale Obésité) en Occitanie a pour but d’améliorer la prise en charge et la qualité de vie des enfants et des adolescents en situation de surpoids et d’obésité ainsi que de leurs familles. En partenariat avec les acteurs des territoires et en lien avec les centres spécialisés obésité (CSO), elle contribue au développement de l’offre de prévention et de soins de proximité en obésité pédiatrique.
Elle propose une sensibilisation et une formation des professionnels et des équipes ; un appui et un accompagnement des professionnels et des équipes ; une mise à disposition de ressources.
Le schéma ci-dessous résume le parcours possible pour les familles en Occitanie :
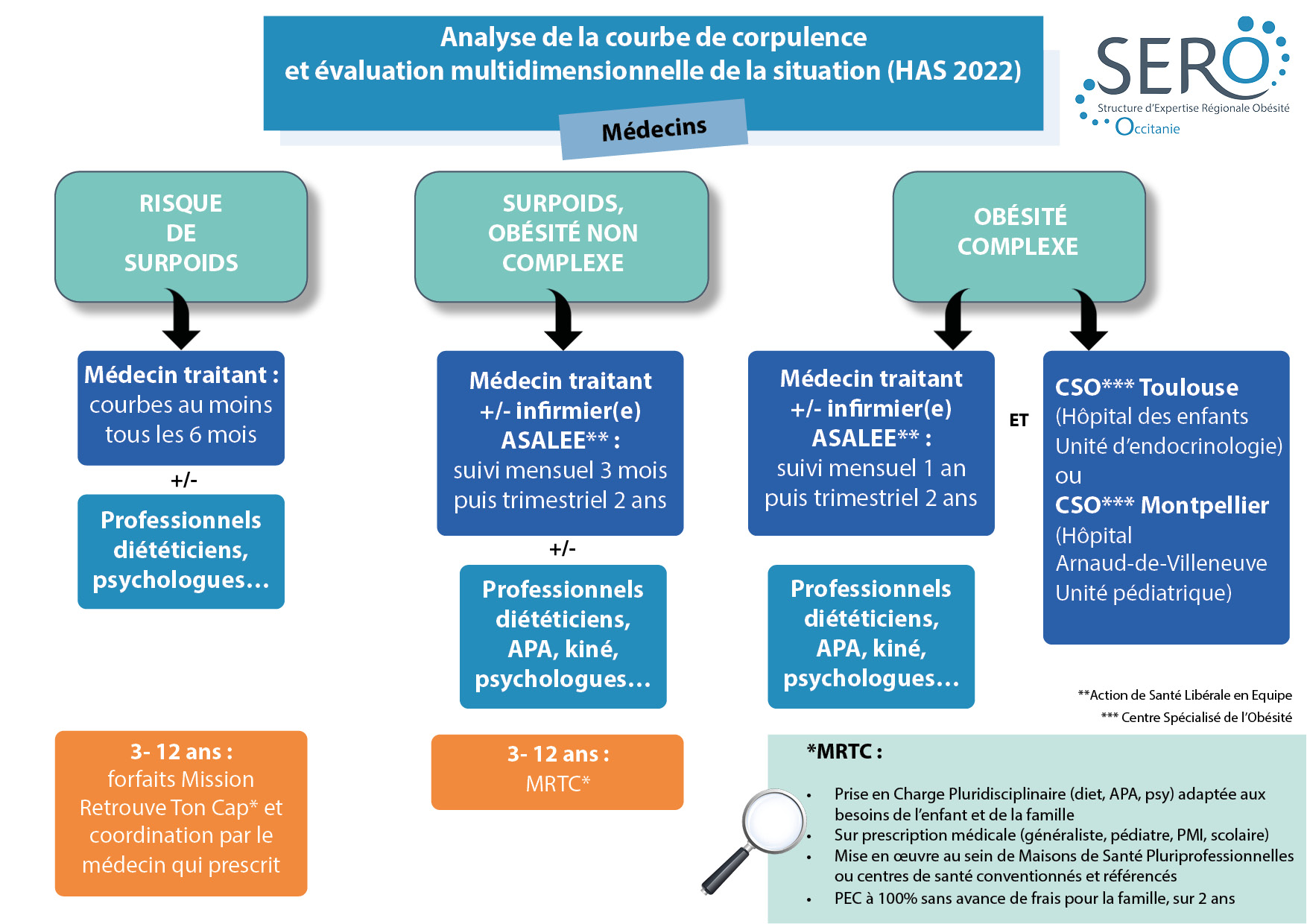
En cas d’association d'une obésité avec un trouble du neurodéveloppement, la prise en charge s’avère plus complexe. Par exemple, en cas de TDAH, les patients signalent davantage de difficultés à suivre les visites ou à pratiquer une activité physiquexvii. Les enfants en situation d’obésité peuvent avoir du mal à s’intégrer dans des clubs sportifs collectifs. Des séances de kinésithérapie hebdomadaires peuvent leur être proposées pour renforcer leurs capacités physiques à l’effort et leur donner confiance.
Les enfants en situation d’obésité complexe seront adressés pour une évaluation par une équipe spécialisée d’un CHU, dans les centres spécialisés obésités (CSO) du CHU ou dans les centres de référence et de compétence pour les obésités de cause rare (Centre de référence maladie rare PRADORT : Syndrome de Prader-Willi et autres obésités de cause rare et troubles du comportement alimentaire).
Il sera nécessaire de proposer un accompagnement renforcé, en étant attentif à rendre accessible le parcours de soins, à la fois sur le plan cognitif (avec des supports d’information ou des groupes d’éducation thérapeutique adaptés) et social (pour prendre en compte le gradient social de l’obésité). En fonction de l’évaluation et des besoins de l’enfant, certaines familles peuvent être adressées vers des programmes d’Education Thérapeutique du Patient selon le lieu de résidence de l’enfant (https://reppopmp.fr/prise-en-charge/#etp). Ces programmes proposent entre autres des ateliers collectifs pour lesquels il faudra s’assurer de la capacité de l’enfant à en tirer bénéfice.
Cette association pourra aussi avoir un impact sur la stratégie thérapeutique, sachant que le traitement médicamenteux du TDAH peut contribuer à la réduction de l'obésitéxviii (probablement par l’effet anorexigène initial mais aussi par la diminution de l'impulsivité alimentaire).
Ci -dessous des ressources intéressantes dans ce parcours de soins complexe :
- Site Manger Bouger avec des ressources pour les familles et les professionnels du soin et de l’éducation : https://www.mangerbouger.fr/
- Carte régionale indiquant les coordonnées d’ateliers d’Activité Physique Adaptée : https://reppopmp.fr/carte-regionale-de-loffre-de-soins/
- Comités départementaux de sport adapté : Ils proposent des activités sportives adaptées à leurs adhérents et renseignent sur les ressources disponibles sur le territoire (ex : football ou gymnastique adaptés pour des enfants vivant avec un TDAH à Toulouse…)
- Pass'Sport: Le Pass’Sport est une aide à la pratique sportive de 50 euros par enfant pour financer tout ou partie de son inscription dans une structure sportive. Il est destiné à offrir aux enfants et aux jeunes les plus éloignés de la pratique sportive, en raison d’un handicap ou pour des raisons financières, un accès facilité à une pratique sportive pérenne dans le temps en bénéficiant d’un cadre structurant et éducatif comme le club sportif peut en proposer. https://pass.sports.gouv.fr/
Article co-écrit par le Pr Maïté Tauber, pédiatre endocrinologue, chef du pôle enfants du CHU de Toulouse, coordonnatrice du centre de référence du Syndrome de Prader-Willi et présidente de la SERO, le Dr Béatrice Jouret, pédiatre endocrinologue au CHU de Toulouse et à la SERO, le Dr Gwenaëlle Diène, pédiatre endocrinologue au CHU de Toulouse et à la SERO, le Dr Valérie Roch médecin de 2° recours pour le parcours TSLA Occitanie et coordonnatrice de projet à la SERO, et le Dr Françoise Joseph médecin coordonnateur Occitadys.
i Trouble développemental de la coordination ou dyspraxie. Éditions EDP Sciences, novembre 2019, Collection Expertise collective.ISBN 978-2-7598-2400-7. https://www.inserm.fr/wp-content/uploads/2019-12/inserm-ec-2019-dyspraxie-synthese-0.pdf ii C. Mercê, J.Cordeiro, C. Romão,M.Branco, D.Catela. Deficits in Physical Activity Behaviour in Children with Developmental Coordination Disorder:Systematic Review. 2023, Retos, 47, 292-301Federación Española de Asociaciones de Docentes de Educación Física (FEADEF) ISSN: Edición impresa: 1579-1726. Edición Web: 1988-2041 (https://recyt.fecyt.es/index.php/retos/index) iii Cermak, S. A., Katz, N., Weintraub, N., Steinhart, S., Raz Silbiger, S., Munoz, M., & Lifshitz, N. (2015). Participation in Physical Activity, Fitness, and Risk for Obesity in Children with Developmental Coordination Disorder: A Cross- cultural Study. Occupational Therapy International, 22(4), 163-173. doi:10.1002/oti.1393 iv Barros WMA, Silva KG, Silva RKP, Souza APS, Silva ABJ, Silva MRM, Fernandes MSS, Souza SL and Souza VON (2022) Effects of Overweight/Obesity on Motor Performance in Children: A Systematic Review. Front. Endocrinol. 12:759165. doi: 10.3389/fendo.2021.759165 v Cortese S, et al. Association Between ADHD and Obesity: A Systematic Review and Meta-Analysis. Am J Psychiatry. 2016 Jan;173(1):34-43 vi Cortese S, Tessari L. Attention-Deficit/Hyperactivity Disorder (ADHD) and Obesity: Update 2016. Curr Psychiatry Rep 2017; 19. vii Nigg JT, Johnstone JM, Musser ED, Long HG, Willoughby MT, Shannon J. Attention-deficit/hyperactivity disorder (ADHD) and being overweight/obesity: Newdata and meta-analysis. Clin Psychol Rev. 2016 Feb;43:67-79 viii The World Federation of ADHD International Consensus Statement: 208 Evidence-based conclusions about the disorder (Déclaration de consensus internationale de la Fédération mondiale du TDAH : 208 conclusions fondées sur des données probantes concernant le trouble), Neuroscience & Biobehavioral Reviews, Volume 128, 2021, Pages 789-818, ISSN 0149-7634 . https://www.sciencedirect.com/science/article/pii/S014976342100049X#bib1595 ix Cortese S. The Association between ADHD and Obesity: Intriguing, Progressively More Investigated, but Still Puzzling. Brain Sci. 2019 Sep 27;9(10):256. doi: 10.3390/brainsci9100256. PMID: 31569608; PMCID: PMC6826981. x Javaras KN, Munn-Chernoff MA, Diemer EW, Thornton LM, Bulik CM, Yilmaz Z, Lichtenstein P, Larsson H, Baker JH. Shared Genetic Factors Contributing to the Overlap between Attention-Deficit/Hyperactivity Disorder Symptoms and Overweight/Obesity in Swedish Adolescent Girls and Boys. Twin Res Hum Genet. 2022 Dec;25(6):226-233. doi: 10.1017/thg.2022.35. Epub 2023 Jan 12. PMID: 36633106; PMCID: PMC10191205. xi https://www.has-sante.fr/upload/docs/application/pdf/2022-02/guide_parcours_surpoids_et_obesite_enfants_adolescents.pdf xii L. Ben Amor, J. Lachal. Rôle de l’impulsivité dans la relation entre surpoids et TDAH chez l’enfant : étude exploratoire des caractéristiques cliniques, neuropsychologiques et neurobiochimiques. L'Encéphale, 2019, 45, pp.494 - 500. ⟨10.1016/j.encep.2019.06.002⟩. ⟨hal-03488425⟩ xiii Porfirio, M.C.; Campanile, R.; Masi, G.; Purper-Ouakil, D.; Giovinazzo, S.; Ascenzi, A.; Troisi, A.; Mazzone, L. Exploring the Link between ADHD and Obesity: A Focus on Temperament. Brain Sci. 2022, 12, 1631. https://doi.org/10.3390/brainsci12121631 xiv Cook, B. G., Li, D., & Heinrich, K. M. (2015). Obesity, Physical Activity, and Sedentary Behavior of Youth With Learning Disabilities and ADHD. Journal of Learning Disabilities, 48(6), 563–576. https://doi.org/10.1177/0022219413518582 xv A Mediation Model Linking Body Weight, Cognition, and Sleep-Disordered BreathingKaren Spruyt and David Gozal. Am J Respir Crit Care Med Vol 185, Iss. 2, pp 199–205, Jan 15, 2012 xvi 105th Scientific Assembly and Annual Meeting of the Radiological Society of North America-RSNA 2019 25-Nov-2019 MRI reveals brain damage in obese teens xvii S. Cortese. Déficit attentionnel/hyperactivité et obésité de l’enfant. ECOG eBook. https://ebook.ecog-obesity.eu/fr/evaluation-psychologique-et-perturbations/deficit-attentionnel-hyperactivite-et-obesite-de-lenfant/ xviii Cortese S. The Association between ADHD and Obesity: Intriguing, Progressively More Investigated, but Still Puzzling. Brain Sci. 2019 Sep 27;9(10):256. doi: 10.3390/brainsci9100256. PMID: 31569608; PMCID: PMC6826981.






